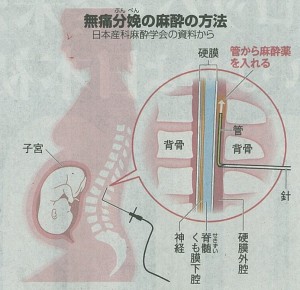
お産の痛みを麻酔で和らげる無痛分娩を選ぶ妊婦が増えています。その一方で無痛分娩をした妊産婦や子どもが亡くなる事例も複数報告されています。無痛分娩は一般的に硬膜外鎮痛という方法で痛みを抑えます。脊髄の外側にある硬膜外腔に針を入れ、その中に細い管を通します。針を抜いて管だけを残した状態で、麻酔薬を注入します。しかし、まれに管が血管に入ってしまったり、硬膜を突き抜けて、脊髄くも膜下腔に達してしまったりする場合もあります。そのまま麻酔薬を入れると、麻酔が効き過ぎて血圧が急激に下がったり、呼吸が止まったりするなどの命に関わる合併症のリスクもあります。
日本産科婦人科医会の調査によれば、2014年度には4.6%だった無痛分娩の割合が、2015年度には6.1%と年々増えています。無痛分娩の53%が20床未満の診療所で行われていました。多くの診療所では麻酔科医が常勤しておらず、産科医が1人で麻酔も実施しています。一方、無痛分娩が全体の約6割を占める米国、8割を占めるフランスでは、複数の麻酔科医が常駐する大病院にお産が集約化されています。
厚生労働省研究班は8月より、無痛分娩の安全対策について検討を始めています。無痛分娩を安全に実施するための指針や、医師の認定制度が必要かなどを議論することにしています。無痛分娩については、麻酔科と産婦人科の考え方に違いが出ています。診療所と病院とでは、医師の人数や急変時の対応に差があります。無痛分娩は麻酔科医のいる病院にある程度集約すべきだというのが、麻酔科医の多くの考えです。一方、産婦人科は、産科医療施設が分散し、どこでも産める日本のシステムの良さも守っていかないといけないとしています。無痛分娩は計画出産となることが多く、陣痛誘発剤を使う可能性が高くなり、出血のリスクが高まります。いずれにしても、無痛分娩のリスクを十分に予め知らせておくことが大切です。無痛分娩のメリットとデメリットを理解してもらった上で、選択してもらうことが必要です。今後は無痛分娩を実施する産婦人科医に対して、臨床研修の必須化が要求されることになると思います。
(2017年11月8日 朝日新聞)
(吉村 やすのり)