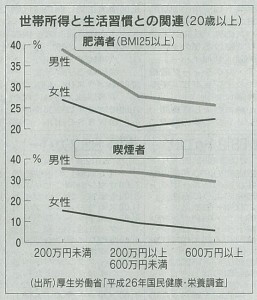
厚生労働省の国民健康・栄養調査によれば、世帯所得の低い者ほど、野菜類・肉類の摂取量が少なく、穀類の摂取量が多く、歩数が少なくなっています。同様に健康診断の受診率が低く、歯が20本以上ある者の割合も低くなっています。これは大人だけの問題ではなく、親の所得が低い世帯の子どもでは肥満が多くなっています。親の経済格差が子どもの健康格差にまでリンクしています。つまり、低所得者ほど生活習慣病のリスクを抱えています。医療費の負担に加えて、疾病による失職の恐れも低所得者ほど大きくなります。貧困と疾病の負のスパイラルが起こります。
低所得者では、健康に良いとされるスポーツなどの習慣や、新鮮な野菜の摂取などの食事をする余裕がないと思われます。また、健康づくりは将来に向けた先行投資という面がある一方、雇用や収入が不安定な状況では将来のことまで考える気になれません。これを希望格差といいます。さらに、健康に関する適切な情報を入手し、それを実地に生かすというスキルが、学歴や所得で異なることも考えられます。
これまでの健康づくりといえる生活習慣病対策は、適切な情報を与えることにより、個人の自覚を促して、個人の努力を支援するものでした。しかし、従来通りの健康づくりを続けたのでは、ゆとりも希望もリテラシーも全てある富める者はますます健康になり、貧しい者はますます不健康になり、格差は広がる一方です。個々人の生活習慣は、最近では自分で決めるよりも社会環境で決まる部分の方が大きくなっています。社会環境を変えれば、健康格差も是正されると思われます。というのも、社会環境は富める者にも貧しい者にも同様に働くので、格差の連鎖を断ち切る作用があります。
個人の生活習慣は社会環境で大きく変化します。例えば、公共交通機関が発達しているところでは、自宅から駅、途中の乗り換え、駅から目的地まで歩く機会が多くなります。公共交通機関での禁煙化、公共空間での禁煙化・分煙化といった、社会環境の整備により喫煙率は減少します。それにより、様々な病気が予防できます。英国では、食品産業に働きかけて、パンやソーセージなどの塩分量を長期間にかけて徐々に減らしています。そうした政策により、血圧値が下がり、脳梗塞や心筋梗塞の死亡率は4割も減少しています。さらに、上水道にフッ化物を添加して、虫歯予防する取り組みは、すでに約60カ国で行われています。
WHOは、全ての政策に健康の視点を取り入れることを提唱しています。人々の健康の増進に向けて全ての公共政策を再編成しようとするものです。人口減少と高齢化が進行する日本では、いかにして人々の健康と生産性を確保するかが、国それ自体のサステナビリティー(持続可能性)につながります。
(2018年1月30日 日本経済新聞)
(吉村 やすのり)